京都大学(京大)は11月22日、ヒトiPS細胞からがん細胞を殺傷する能力をもつキラーT細胞を作製することに成功したと発表した。
同成果は、京都大学ウイルス・再生医科学研究所 河本宏教授、前田卓也特定研究員らの研究グループによるもので、11月21日付けの米国科学誌「Cancer Research」オンライン版に掲載された。
がん細胞に反応するキラーT細胞を体外で増やして患者に投与するという手法が、一部のがんの治療に有効であることがこれまでに示されているが、キラーT細胞を培養するとある程度増えた時点で疲弊してしまうため、高品質な細胞を効率よく増やすことは一般的には極めて困難であった。
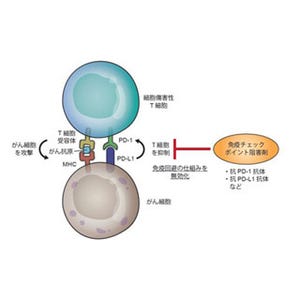
T細胞は、T細胞レセプターを細胞表面に出しており、このレセプターを使って標的になる分子(抗原)を認識する。このT細胞レセプターは、遺伝子再構成とよばれる仕組みによって作り出された遺伝子からつくられるが、がん抗原を認識できるT細胞レセプターを有するT細胞からiPS細胞を作製すると、iPS細胞には再構成されたT細胞レセプター遺伝子の構造が受け継がれる。
そこで、同研究グループは、同iPS細胞からT細胞を再生すると、がん抗原を認識できるT細胞だけを量産できることに着目。これまでにがん抗原に反応するヒトのキラーT細胞の再生に成功していた。しかし、従来の培養法では、生体中のキラーT細胞に比べると、がん抗原を標的にして殺傷する能力の弱い細胞しかつくることができなかった。
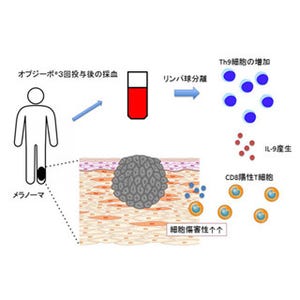
今回、同研究グループはこの問題を解決するために、培養法の改良を実施。iPS細胞からT細胞を再生させる過程で、CD4とCD8という分子を出す若い細胞が生成するが、この段階の細胞をほかの細胞から分離したうえで細胞に刺激を加えると、がん抗原を標的にして殺傷する能力の強いキラーT細胞がつくれることを発見した。
さらに同手法を用いて、WT1抗原というがん抗原を標的とする再生キラーT細胞を作製したところ、同再生キラーT細胞はWT1抗原を出す白血病細胞を試験管内で効率よく殺傷することを確認。また、免疫不全マウスに白血病細胞を注入して作製した白血病モデルにおいて、治療効果が認められたという。
同研究グループは今回の成果について、再生キラーT細胞を用いたがん治療の戦略を、臨床応用に向けて一歩前進させるものであると説明している。